Diplôme universitaire
La plus grande faculté de médecine du monde”
Présentation
Grâce à ce Mastère spécialisé 100% en ligne, vous acquerrez des compétences avancées et des connaissances critiques pour la prise en charge des patients pédiatriques dans les situations d'urgence et de soins intensifs"
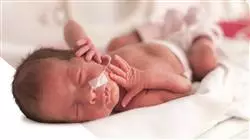
La Médecine Intensive Pédiatrique a connu des avancées significatives ces dernières années, portées par le développement de nouvelles technologies et d'approches thérapeutiques innovantes. Aujourd'hui, l'accent est mis sur la personnalisation du traitement, à l'aide d'outils de surveillance avancés et de techniques de maintien en vie qui améliorent la précision des soins prodigués aux patients gravement malades.
C'est dans ce contexte qu'est présenté ce Mastère spécialisé en Médecine Intensive Pédiatriques, un programme conçu pour fournir aux médecins les compétences nécessaires pour offrir des soins spécialisés dans l'Unité de Soins Intensifs Pédiatriques (USIP) de n'importe quel centre hospitalier. Il a été structuré en dix modules, axés sur les connaissances théoriques et les compétences pratiques essentielles à la prise en charge des pathologies les plus complexes affectant les patients pédiatriques dans des situations critiques.
Ainsi, des thèmes essentiels seront développés tout au long du diplôme, de la gestion avancée des Voies Respiratoires et de la Réanimation, aux stratégies de communication avec les familles et à la prise de décisions éthiques. Il abordera également les techniques les plus avancées et les meilleures pratiques dans le traitement des conditions critiques, ainsi que les dernières avancées en matière de technologie médicale et de Pharmacologie. L'accent sera également mis sur l'approche multidisciplinaire nécessaire à la prise en charge globale des patients.
Enfin, la recherche et l'analyse critique seront explorées en profondeur, préparant les professionnels à contribuer à l'avancement de la Médecine Intensive Pédiatrique par l'innovation et l'amélioration continue de la pratique clinique. En outre, le programme d'études suivra une séquence logique, permettant aux diplômés d'acquérir progressivement leurs connaissances et leurs compétences.
À ce stade, TECH a conçu un programme complet 100% en ligne, adapté aux besoins individuels des étudiants, évitant les inconvénients tels que le déplacement vers un centre physique ou l'adaptation à un emploi du temps préétabli. En outre, il est basé sur la méthodologie innovante du Relearning, qui consiste à répéter les concepts clés pour une assimilation optimale et organique du contenu.
Vous serez formé à l'identification et à la prise en charge des urgences infectieuses, des Septicémies, des affections Neurologiques et endocrinologiques, ainsi qu'à une compréhension approfondie de la néonatologie. Qu'attendez-vous pour vous inscrire?"
Ce Mastère spécialisé en Médecine de Soins Intensifs Pédiatriques contient le programme scientifique le plus complet et le plus actualisé du marché. Ses caractéristiques sont les suivantes:
- Le développement d'études de cas présentées par des experts en Médecine de Soins Intensifs Pédiatriques
- Les contenus graphiques, schématiques et éminemment pratiques avec lesquels ils sont conçus fournissent des informations scientifiques et sanitaires essentielles à la pratique professionnelle
- Des exercices pratiques où effectuer le processus d’auto-évaluation pour améliorer l’apprentissage
- Il met l'accent sur les méthodologies innovantes
- Cours théoriques, questions à l'expert, forums de discussion sur des sujets controversés et travail de réflexion individuel
- Il est possible d'accéder aux contenus depuis tout appareil fixe ou portable doté d'une connexion à internet
Vous aborderez l'évaluation des besoins nutritionnels et la gestion des fluides chez les enfants gravement malades, en reconnaissant la douleur comme la cinquième constante en Pédiatrie. Avec toutes les garanties de qualité de TECH!”
Le corps enseignant du programme englobe des spécialistes réputés dans le domaine et qui apportent à ce programme l'expérience de leur travail, ainsi que des spécialistes reconnus dans de grandes sociétés et des universités prestigieuses.
Grâce à son contenu multimédia développé avec les dernières technologies éducatives, les spécialistes bénéficieront d’un apprentissage situé et contextuel, c'est-à-dire un environnement simulé qui fournira une formation immersive programmée pour s'entraîner dans des situations réelles.
La conception de ce programme est axée sur l'Apprentissage par les Problèmes, grâce auquel le professionnel doit essayer de résoudre les différentes situations de la pratique professionnelle qui se présentent tout au long du programme académique. Pour ce faire, l’étudiant sera assisté d'un innovant système de vidéos interactives, créé par des experts reconnus.
Vous vous familiariserez avec les techniques les plus avancées en matière de Ventilation Mécanique, de surveillance hémodynamique et de prise en charge des Cardiopathies Congénitales, grâce à la vaste bibliothèque de ressources multimédias proposée par TECH"

Optez pour la TECH! Vous approfondirez vos connaissances en neurologie pédiatrique, en favorisant une prise en charge globale, de l'évaluation initiale au suivi à long terme et au soutien des familles"
Pourquoi étudier à TECH ?
TECH TECH est la plus grande Université numérique du monde. Avec un catalogue impressionnant de plus de 14 000 programmes universitaires, disponibles en 11 langues, elle se positionne comme un leader en matière d'employabilité, avec un taux de placement de 99 %. En outre, elle dispose d'un vaste corps professoral composé de plus de 6 000 professeurs de renommée internationale.

Étudiez dans la plus grande université numérique du monde et assurez votre réussite professionnelle. L'avenir commence à TECH”
La meilleure université en ligne du monde, selon FORBES
Le prestigieux magazine Forbes, spécialisé dans les affaires et la finance, a désigné TECH comme « la meilleure université en ligne du monde ». C'est ce qu'ils ont récemment déclaré dans un article de leur édition numérique dans lequel ils se font l'écho de la réussite de cette institution, « grâce à l'offre académique qu'elle propose, à la sélection de son corps enseignant et à une méthode d'apprentissage innovante visant à former les professionnels du futur ».
Une méthode d'étude innovante, un corps professoral de pointe et une orientation pratique : la clé du succès de TECH.
Les programmes d'études les plus complets sur la scène universitaire
TECH offre les programmes d'études les plus complets sur la scène universitaire, avec des programmes qui couvrent les concepts fondamentaux et, en même temps, les principales avancées scientifiques dans leurs domaines scientifiques spécifiques. En outre, ces programmes sont continuellement mis à jour afin de garantir que les étudiants sont à la pointe du monde universitaire et qu'ils possèdent les compétences professionnelles les plus recherchées. De cette manière, les diplômes de l'université offrent à ses diplômés un avantage significatif pour propulser leur carrière vers le succès
TECH propose les programmes d'études les plus complets et les plus intensifs du panorama universitaire actuel.
Le meilleur personnel enseignant top international
Le corps enseignant de TECH se compose de plus de 6 000 professeurs jouissant du plus grand prestige international. Des professeurs, des chercheurs et des hauts responsables de multinationales, parmi lesquels figurent Isaiah Covington, entraîneur des Boston Celtics, Magda Romanska, chercheuse principale au Harvard MetaLAB, Ignacio Wistumba, président du département de pathologie moléculaire translationnelle au MD Anderson Cancer Center, et D.W. Pine, directeur de la création du magazine TIME, entre autres.
Des experts de renommée internationale, spécialisés dans divers domaines de la Santé, de la Technologie, de la Communication et des Affaires, font partie du corps professoral de TECH.
Une méthode d'apprentissage unique
TECH est la première université à utiliser le Relearning dans tous ses formations. Il s'agit de la meilleure méthodologie d'apprentissage en ligne, accréditée par des certifications internationales de qualité de l'enseignement, fournies par des agences éducatives prestigieuses. En outre, ce modèle académique perturbateur est complété par la « Méthode des Cas », configurant ainsi une stratégie d'enseignement en ligne unique. Des ressources pédagogiques innovantes sont également mises en œuvre, notamment des vidéos détaillées, des infographies et des résumés interactifs
TECH combine le Relearning et la Méthode des Cas dans tous ses programmes universitaires afin de garantir un excellent apprentissage théorique et pratique en étudiant quand et où vous le souhaitez.
La plus grande université numérique du monde
TECH est la plus grande université numérique du monde. Nous sommes la plus grande institution éducative, avec le meilleur et le plus vaste catalogue éducatif numérique, cent pour cent en ligne et couvrant la grande majorité des domaines de la connaissance. Nous proposons le plus grand nombre de diplômes propres, de diplômes officiels de troisième cycle et de premier cycle au monde. Au total, plus de 14 000 diplômes universitaires, dans onze langues différentes, font de nous la plus grande institution éducative au monde.
TECH possède le catalogue de programmes académiques et officiels le plus complet du monde et est disponible dans plus de 11 langues.
Google Partner Premier
Le géant américain de la technologie a décerné à TECH le badge Google Partner Premier. Ce prix, qui n'est décerné qu'à 3 % des entreprises dans le monde, souligne l'expérience efficace, flexible et adaptée que cette université offre aux étudiants. Cette reconnaissance atteste non seulement de la rigueur, de la performance et de l'investissement maximaux dans les infrastructures numériques de TECH, mais positionne également TECH comme l'une des principales entreprises technologiques au monde.
Google a placé TECH dans le top 3% des principales entreprises technologiques du monde en lui attribuant son badge Google Partner Premier.
L’université en ligne officielle de la NBA
TECH est l'université en ligne officielle de la NBA. Grâce à un accord avec la grande ligue de basket-ball, elle offre à ses étudiants des programmes universitaires exclusifs ainsi qu'un large éventail de ressources pédagogiques axées sur les activités de la ligue et d'autres domaines de l'industrie du sport. Chaque programme est conçu de manière unique et comprend des conférenciers exceptionnels : des professionnels ayant un passé sportif distingué qui apporteront leur expertise sur les sujets les plus pertinents.
TECH a été reconnue par la NBA, la première ligue mondiale de basket-ball, comme son université en ligne officielle.
L'université la mieux évaluée par ses étudiants
Les étudiants ont positionné TECH comme l'université la mieux évaluée du monde dans les principaux portails d'opinion, soulignant sa note la plus élevée de 4,9 sur 5, obtenue à partir de plus de 1 000 évaluations. Ces résultats consolident TECH en tant qu'institution universitaire de référence internationale, reflétant l'excellence et l'impact positif de son modèle éducatif”.
TECH est l'université la mieux évaluée au monde par ses étudiants
Leaders en matière d'employabilité
TECH a réussi à devenir l'université leader en matière d'employabilité. 99 % de ses étudiants obtiennent un emploi dans le domaine qu'ils ont étudié dans l'année qui suit la fin de l'un des programmes de l'université. Un nombre similaire parvient à améliorer immédiatement sa carrière. Tout cela grâce à une méthodologie d'étude qui fonde son efficacité sur l'acquisition de compétences pratiques, absolument nécessaires au développement professionnel.
99 % des diplômés TECH trouvent un emploi moins d'un an après la fin de leurs études.
Mastère Spécialisé en Médecine de Soins Intensifs Pédiatrique
Le Mastère Spécialisé en Médecine de Soins Intensifs Pédiatrique de TECH Global University est une opportunité inégalée pour les professionnels de la santé qui souhaitent se spécialiser dans les soins intensifs aux patients pédiatriques. Ce programme est conçu pour fournir des connaissances avancées et des compétences pratiques essentielles dans la gestion des situations critiques chez les enfants, se positionnant comme une option de premier plan dans l'éducation médicale au niveau mondial. Nous excellons dans l'offre de cours en ligne de haute qualité, permettant aux étudiants d'accéder au contenu académique de n'importe où, à n'importe quel moment. Cette approche flexible est idéale pour les professionnels qui ont besoin de concilier leur vie professionnelle et leur formation. En optant pour ce master, vous bénéficierez d'une plateforme d'apprentissage innovante, interactive et accessible, qui facilite l'étude et la compréhension des sujets les plus complexes de la médecine intensive pédiatrique.
Dirigez le monde des urgences pédiatriques avec TECH
Le programme de ce cours de troisième cycle a été soigneusement conçu par des experts en la matière, garantissant aux participants une excellente formation qui couvre tout, de la physiopathologie des maladies graves chez les enfants aux techniques les plus avancées de surveillance et de traitement pédiatrique intensif. En outre, le développement des compétences cliniques et des aptitudes techniques essentielles à la pratique dans les unités de soins intensifs pédiatriques est encouragé. En tant que leaders dans le domaine, nous offrons une expérience éducative complète, en mettant l'accent sur l'application pratique des connaissances acquises. Les étudiants auront l'occasion d'interagir avec un corps professoral renommé composé de professionnels ayant une grande expérience de la médecine intensive pédiatrique. Cette interaction enrichira non seulement leur apprentissage, mais leur permettra également d'établir des liens précieux dans l'environnement professionnel. En bref, le Mastère Spécialisé en Médecine de Soins Intensifs Pédiatrique de TECH Global University est un investissement précieux pour tout professionnel de la santé qui souhaite se spécialiser dans ce domaine crucial. Profitez-en et inscrivez-vous dès aujourd'hui.







