Titulación universitaria
La mayor facultad de medicina del mundo”
Presentación del programa
TECH pone a tu alcance los últimos avances de la Oculoplastia a través de este completísimo Máster de Formación Permanente, con el que en tan solo 12 meses habrás logrado perfeccionar tus habilidades médicas de manera garantizada”
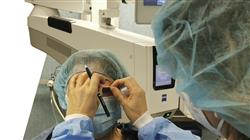
Los fantásticos resultados que se han obtenido de la práctica cada vez más exitosa y especializada de la Cirugía Oculoplástica han permitido intervenir en la corrección de problemas de las estructuras faciales perioculares de millones de pacientes. Gracias a ello, hoy en día es posible contar con técnicas y tratamientos de recuperación de la función del ojo y de sus estructuras anexas, influyendo notablemente, no solo en el aumento de la calidad visual de la persona, sino en su vida cotidiana. Sin embargo, se trata de un campo en continua evolución y expansión, razón por la que los especialistas de esta rama de la oftalmología deben de estar continuamente actualizando sus conocimientos e implementando a su praxis las técnicas más novedosas.
Con el fin de facilitarle dicha tarea, TECH y su equipo de expertos en cirugía oculoplástica, han desarrollado este completísimo Máster de Formación Permanente que incluye 1.500 horas del mejor contenido teórico y práctico del sector universitario. Se trata de una titulación dinámica, exhaustiva y adaptada a las últimas evidencias de este campo de la medicina, con la que el egresado podrá ponerse al día en menos de un año, adquiriendo un conocimiento profundo y de calidad sobre esta subespecialidad.
El temario ahondará en los aspectos más relevantes de la cirugía, así como en las malposiciones palpebrales, de pestañas y distonías, haciendo especial hincapié en el manejo específico de este tipo de pacientes. También profundizará en la ptosis, en su diagnóstico y tratamiento, al mismo tiempo que permitirá al especialista conocer al detalle las últimas evidencias científicas relacionadas con la cirugía reconstructiva y las patologías de las vías lagrimales.
Todo ello a través de un programa 100% online que incluye, además, cientos de horas de material adicional de gran calidad: lecturas complementarias, artículos de investigación, resúmenes dinámicos de cada unidad, vídeos al detalle, imágenes y casos clínicos reales. De esta manera el egresado podrá centrarse en aquellos aspectos que considere más relevantes para el perfeccionamiento de sus habilidades médicas. Además, su cómodo formato, sin horarios y accesible desde cualquier dispositivo con conexión a internet, le permitirá ponerse al día con total garantía de manera compaginada con su vida profesional y personal.
Una titulación 100% online diseñada por expertos en Cirugía Oculoplástica y dirigido a profesionales que, como tú, buscan continuamente ofrecer un servicio médico aún mejor a sus pacientes”
Este Máster de Formación Permanente en Oculoplastia, Órbita y Vías Lagrimales contiene el programa científico más completo y actualizado del mercado. Sus características
más destacadas son:
- El desarrollo de casos prácticos presentados por expertos en Oftalmología
- Los contenidos gráficos, esquemáticos y eminentemente prácticos con los que está concebido recogen una información científica y práctica sobre aquellas disciplinas indispensables para el ejercicio profesional
- Los ejercicios prácticos donde realizar el proceso de autoevaluación para mejorar el aprendizaje
- Su especial hincapié en metodologías innovadoras
- Las lecciones teóricas, preguntas al experto, foros de discusión de temas controvertidos y trabajos de reflexión individual
- La disponibilidad de acceso a los contenidos desde cualquier dispositivo fijo o portátil con conexión a internet
Entre las consultas más frecuentes de la Oftalmología destacan las malposiciones palpebrales. Con esta titulación conocerás al detalle los métodos de intervención y tratamiento más efectivos del momento”
El programa incluye, en su cuadro docente, a profesionales del sector que vierten en esta capacitación la experiencia de su trabajo, además de reconocidos especialistas
de sociedades de referencia y universidades de prestigio.
Su contenido multimedia, elaborado con la última tecnología educativa, permitirá al profesional un aprendizaje situado y contextual, es decir, un entorno simulado que proporcionará una capacitación inmersiva programada para entrenarse ante situaciones reales.
El diseño de este programa se centra en el Aprendizaje Basado en Problemas, mediante el cual el profesional deberá tratar de resolver las distintas situaciones de práctica profesional que se le planteen a lo largo del curso académico. Para ello, contará con la ayuda de un novedoso sistema de vídeo interactivo realizado por reconocidos expertos.
Una titulación con la que podrás conocerás en profundidad las consideraciones anatómicas a tener en cuenta a la hora de tratar a un paciente con cambios involutivos periobitarios"
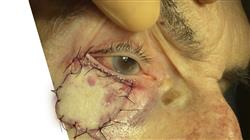
El programa perfecto para actualizar tus conocimientos relacionados con la anatomía periocular y orbitaria está justo ante ti. ¿Vas a dejarlo pasar?"
¿Por qué estudiar en TECH?
TECH es la mayor Universidad digital del mundo. Con un impresionante catálogo de más de 14.000 programas universitarios, disponibles en 11 idiomas, se posiciona como líder en empleabilidad, con una tasa de inserción laboral del 99%. Además, cuenta con un enorme claustro de más de 6.000 profesores de máximo prestigio internacional.

Estudia en la mayor universidad digital del mundo y asegura tu éxito profesional. El futuro empieza en TECH”
La mejor universidad online del mundo según FORBES
La prestigiosa revista Forbes, especializada en negocios y finanzas, ha destacado a TECH como «la mejor universidad online del mundo». Así lo han hecho constar recientemente en un artículo de su edición digital en el que se hacen eco del caso de éxito de esta institución, «gracias a la oferta académica que ofrece, la selección de su personal docente, y un método de aprendizaje innovador orientado a formar a los profesionales del futuro».
Un método de estudio disruptivo, un claustro de vanguardia y su orientación práctica: la clave del éxito de TECH.
Los planes de estudio más completos del panorama universitario
TECH ofrece los planes de estudio más completos del panorama universitario, con temarios que abarcan conceptos fundamentales y, al mismo tiempo, los principales avances científicos en sus áreas científicas específicas. Asimismo, estos programas son actualizados continuamente para garantizar al alumnado la vanguardia académica y las competencias profesionales más demandadas. De esta forma, los títulos de la universidad proporcionan a sus egresados una significativa ventaja para impulsar sus carreras hacia el éxito.
TECH cuenta con los planes de estudio más completos e intensivos del panorama universitario actual.
El mejor claustro docente top internacional
El claustro docente de TECH está integrado por más de 6.000 profesores de máximo prestigio internacional. Catedráticos, investigadores y altos ejecutivos de multinacionales, entre los cuales se destacan Isaiah Covington, entrenador de rendimiento de los Boston Celtics; Magda Romanska, investigadora principal de MetaLAB de Harvard; Ignacio Wistumba, presidente del departamento de patología molecular traslacional del MD Anderson Cancer Center; o D.W Pine, director creativo de la revista TIME, entre otros.
Expertos de talla internacional, especializados en ramas diversas de la Salud, Tecnología, Comunicación y Negocios, forman parte del claustro de TECH.
Un método de aprendizaje único
TECH es la primera universidad que emplea el Relearning en todas sus titulaciones. Se trata de la mejor metodología de aprendizaje online, acreditada con certificaciones internacionales de calidad docente, dispuestas por agencias educativas de prestigio. Además, este disruptivo modelo académico se complementa con el “Método del Caso”, configurando así una estrategia de docencia online única. También en ella se implementan recursos didácticos innovadores entre los que destacan vídeos en detalle, infografías y resúmenes interactivos.
TECH combina el Relearning y el Método del Caso en todos sus programas universitarios para garantizar un aprendizaje teórico-práctico de excelencia estudiando cuando quieras y desde donde quieras.
La mayor universidad digital del mundo
TECH es la mayor universidad digital del mundo. Somos la mayor institución educativa, con el mejor y más amplio catálogo educativo digital, cien por cien online y abarcando la gran mayoría de áreas de conocimiento. Ofrecemos el mayor número de titulaciones propias, titulaciones oficiales de posgrado y de grado universitario del mundo. En total, más de 14.000 títulos universitarios, en once idiomas distintos, que nos convierten en la mayor institución educativa del mundo.
TECH cuenta con el catálogo de programas académicos y oficiales más extenso del mundo y disponible en más de 11 idiomas.
Google Partner Premier
El gigante tecnológico norteamericano ha otorgado TECH la insignia Google Partner Premier. Este galardón, solo al alcance del 3% de las empresas del mundo, pone en valor la experiencia eficaz, flexible y adaptada que esta universidad proporciona al alumno. El reconocimiento no solo acredita el máximo rigor, rendimiento e inversión en las infraestructuras digitales de TECH, sino que también sitúa a esta universidad como una de las compañías tecnológicas más punteras del mundo.
Google ha ubicado a TECH en el top 3% de las empresas tecnológicas más importantes del mundo al concederle su insignia Google Partner Premier.
La universidad online oficial de la NBA
TECH es la universidad online oficial de la NBA. Gracias a un acuerdo con la mayor liga de baloncesto, ofrece a sus alumnos programas universitarios exclusivos, así como una gran variedad de recursos educativos centrados en el negocio de la liga y otras áreas de la industria del deporte. Cada programa tiene un currículo de diseño único y cuenta con oradores invitados de excepción: profesionales con una distinguida trayectoria deportiva que ofrecerán su experiencia en los temas más relevantes.
TECH ha sido reconocida por la NBA, la liga de baloncesto más importante del mundo, como su universidad online oficial.
La universidad mejor valorada por sus alumnos
Los alumnos han posicionado a TECH como la universidad mejor valorada del mundo en los principales portales de opinión, destacando su calificación más alta de 4,9 sobre 5, obtenida a partir de más de 1.000 reseñas. Estos resultados consolidan a TECH como la institución universitaria de referencia a nivel internacional, reflejando la excelencia y el impacto positivo de su modelo educativo.
TECH es la universidad mejor valorada por sus alumnos en el mundo.
Líderes en empleabilidad
TECH ha conseguido convertirse en la universidad líder en empleabilidad. El 99% de sus alumnos obtienen trabajo en el campo académico que ha estudiado, antes de completar un año luego de finalizar cualquiera de los programas de la universidad. Una cifra similar consigue mejorar su carrera profesional de forma inmediata. Todo ello gracias a una metodología de estudio que basa su eficacia en la adquisición de competencias prácticas, totalmente necesarias para el desarrollo profesional.
El 99% de los egresados de TECH consiguen empleo en poco menos de año tras completar sus estudios.
Máster en Oculoplastia, Vías Lagrimales y Órbita.
El Máster en Oculoplastia, Vías Lagrimales y Órbita de TECH Universidad Tecnológica es el programa educativo ideal para aquellos profesionales de la salud visual que deseen especializarse en el diagnóstico y tratamiento de afecciones relacionadas con los párpados, las vías lagrimales y la órbita. Nuestro programa está diseñado para proporcionarte los conocimientos teóricos y prácticos necesarios para convertirte en un Experto Universitario en oculoplastia. A través de clases virtuales, tendrás la oportunidad de estudiar de forma flexible y adaptada a tu horario, sin tener que desplazarte.
Especialízate en el cuidado de los ojos con TECH Universidad Tecnológica.
En TECH Universidad Tecnológica, trabajamos para ofrecerte el mejor aprendizaje continuo posible, adaptado a las necesidades y demandas del mercado laboral actual. Las clases virtuales te permiten acceder a contenido actualizado y de calidad, impartido por profesionales experimentados en el campo de la oftalmología. Aprenderás sobre las técnicas más avanzadas en el diagnóstico y tratamiento de afecciones oculares, incluyendo cirugía reconstructiva de los párpados, reconstrucción de vías lagrimales y manejo de trastornos orbitales. Al completar el Máster en Oculoplastia, Vías Lagrimales y Órbita, estarás preparado para enfrentar los desafíos clínicos y quirúrgicos relacionados con la oculoplastia. No pierdas la oportunidad de especializarte en el cuidado de los ojos y marcar la diferencia en el campo de la oftalmología. Inscríbete en el Máster en Oculoplastia, Vías Lagrimales y Órbita. ¡conviértete en un experto en oculoplastia y brinda una atención integral a tus pacientes!







